Gli andamenti della mortalità osservati nel corso della pandemia sono stati ampiamente rappresentati, ma le descrizioni non sempre hanno aiutato a comprendere il fenomeno e talvolta hanno favorito interpretazioni distorte o poco accurate. Questo documento raccoglie alcuni accorgimenti utili al lettore interessato per evitare erronee conclusioni.
Da dove provengono i dati di decesso?
Il dato di mortalità corredato delle cause di morte può provenire da più fonti. La fonte primaria è costituita dall’ISTAT, che a partire dalla scheda di decesso certificata dai medici curanti, restituisce dal 1990 dati nazionali, regionali e locali con un ritardo di circa due anni, che in epoca pre-pandemica era considerato fisiologico dati i tempi necessari per raccogliere ed elaborare le schede. Parallelamente diverse Regioni e Aziende USL, che ricevono copia della scheda di decesso, hanno istituito dei propri registri di mortalità, per avere informazioni sui decessi per causa in tempi più brevi. Fonti alternative, poi, registrano il solo dato del decesso senza ulteriori dettagli sulla causa che lo ha comportato come, per esempio, le cancellazioni da fonti anagrafiche.
1. Mortalità per causa
A titolo esemplificativo, si consideri la mortalità per Covid-19 in Emilia-Romagna (figura 1), che ha come fonte la banca dati regionale alimentata dalle schede ISTAT inviate alle Aziende USL, essa è attualmente aggiornata al 30/06/2021. Nelle schede ISTAT, il medico curante riporta la patologia alla base del processo che ha condotto alla morte (causa iniziale) oltre a quelle concomitanti, e per questo motivo il dato di mortalità da esse ottenibile è considerato più accurato e specifico nell’individuare la causa di morte per Covid-19 rispetto ad altre fonti, salvo eventuali attribuzioni erronee da parte del curante.
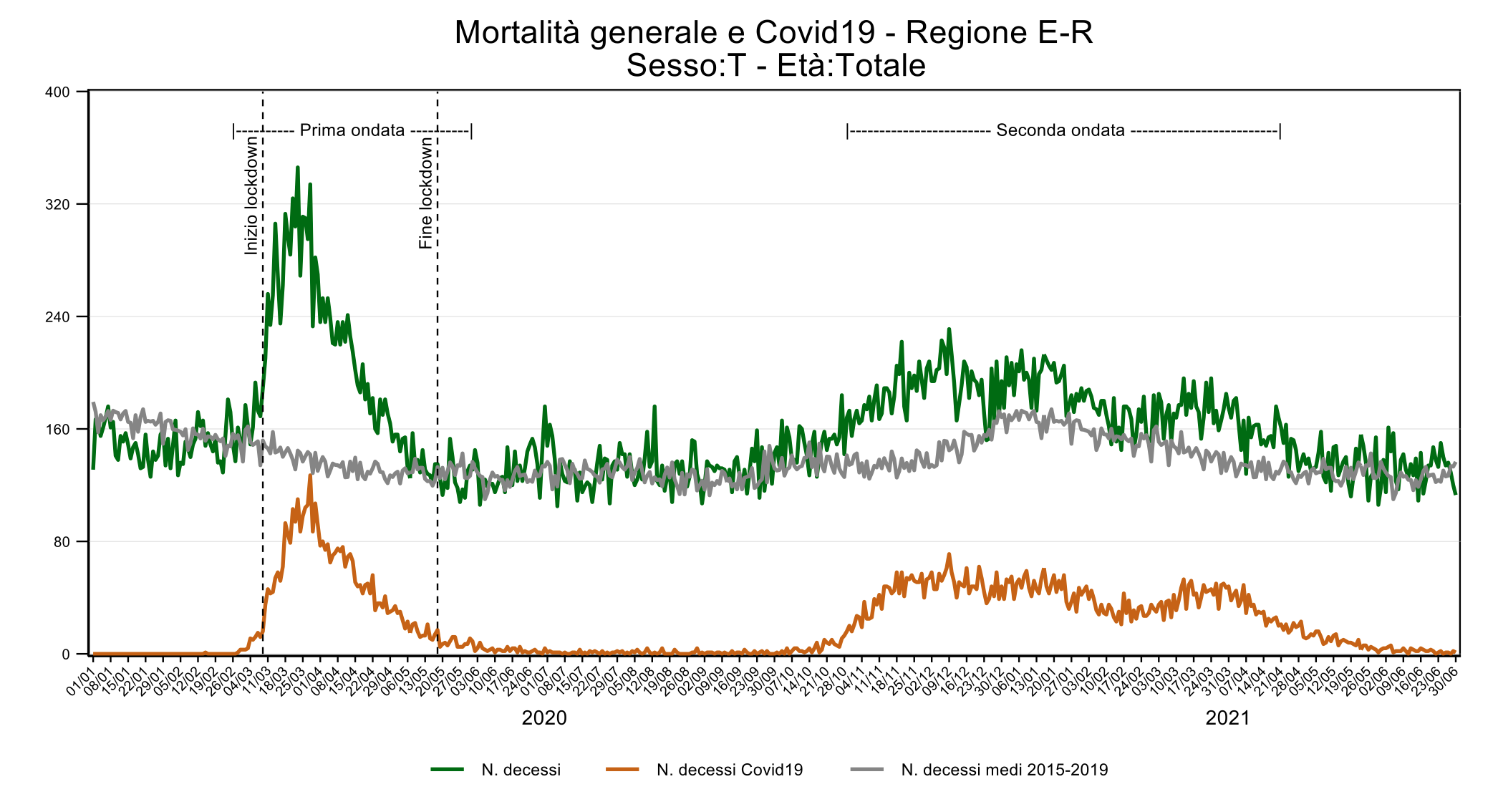
Figura 1
2. Mortalità generale
L’analisi della mortalità generale, nonostante la minore specificità, può mostrare dei vantaggi rispetto a quella per causa nell’osservare gli effetti della pandemia, come la prontezza di ottenimento e la più ampia osservazione del fenomeno. In particolare, considerando gli eccessi per tutte le cause, essa consente di osservare fenomeni di mortalità anche non direttamente dovuti a Covid-19. Si pensi, per esempio, ai decessi per patologia cronica anticipati dall’infezione da Covid-19 o alla possibilità di osservare l’impatto della pandemia sul servizio sanitario e sulla società, attraverso il calcolo dell’eccesso di mortalità osservato rispetto alla mortalità attesa di un periodo di confronto. Nei primissimi mesi pandemici, anche per questi motivi, quando la disponibilità di tamponi diagnostici era insufficiente, l’andamento epidemico è stato ampiamente descritto tramite l’analisi della mortalità generale.
Ciò ha però generato talvolta confusione, poiché gli eccessi di mortalità così osservati non sempre sono attribuibili alla mortalità per Covid-19. In figura 1, per esempio, (confrontando la somma della linea grigia e arancione con quella verde), la maggior parte degli eccessi di mortalità sono riconducibili a Covid-19, a esclusione degli eccessi osservabili nei mesi estivi per i quali è da ricercare, invece, una diversa spiegazione.
3. Mortalità “con” Covid-19 vs. mortalità “per” Covid-19
Per accelerare l’analisi dei dati di decesso per Covid-19 a scopo comunicativo e informativo, sono stati usati anche metodi di record-linkage tra informazioni di decesso e referti dei tamponi. Questo processo, generalmente, produce dati meno accurati di quelli ottenuti dalle schede ISTAT, perché è possibile che il decesso sia avvenuto durante la positività a SARS-CoV-2 ma per altre cause (decesso con Covid-19). La stima dei decessi “per Covid-19” e dei decessi “con Covid-19”, è calcolabile ma non sempre facilmente ottenibile, e sicuramente si tratta di un dato che può subire anche importanti variazioni in base al periodo di conteggio.
In merito l’Istituto Superiore di Sanità (ISS), in riferimento alla prima fase pandemica, ha osservato che l’88% dei morti con positività a SARS-CoV-2 aveva il Covid-19 come causa iniziale e nella quasi totalità dei casi aveva contribuito ad anticipare il decesso. In un periodo come quello attuale, però, caratterizzato da alta diffusione dell’infezione, bassa letalità e grande capacità diagnostica, la proporzione di decessi in cui Covid-19, seppur diagnosticato, può non essere la causa di decesso, è sicuramente maggiore. Tali fonti quindi, in un contesto simile, risultano poco specifiche per descrivere la mortalità “per Covid-19” ma solo quella “con Covid-19”, e aumentano il rischio di sovrastima del dato.
4. La letalità
Molto spesso si è fatto confusione tra mortalità e letalità, quindi, può essere ancora utile ricordarne la differenza. La mortalità calcola i decessi occorsi in un determinato tempo per tutte le cause (mortalità generale) o per causa specifica nella popolazione. La letalità, invece, calcola il numero di morti in un determinato tempo per una determinata patologia sul totale dei malati presenti in quel periodo in un territorio. Nel caso di Covid-19, si tratta dei morti per Covid-19 sul totale degli infetti. Per questo motivo la letalità deve essere utilizzata per analizzare la gravità dell’infezione da Covid-19 e non per valutarne l’impatto sulla popolazione, anche ponendo attenzione al fatto che si tratta di un dato che risente molto della difficoltà di quantificare correttamente la popolazione infetta.
5. Lo sfasamento temporale tra infezione e decesso
Occorre considerare che il decesso non è sempre ravvicinato all’evento che lo causa, a meno che non si tratti di eventi acuti o traumatici. Per la mortalità per Covid-19 si calcola che l’evento morte sia osservabile in media dopo circa 13 giorni dall’infezione (figura 2), ma talvolta può occorrere anche più di un mese prima che il decesso sopraggiunga; per cui la mortalità che si osserva oggi è riferibile a infezioni occorse mediamente due settimane prima. Stessa dinamica, ma con ritardo inferiore, hanno i ricoveri ospedalieri (mediamente sette giorni). Di conseguenza, se osserviamo l’andamento nel tempo, salgono prima i nuovi casi, poi i ricoveri ospedalieri e infine i decessi. Un fenomeno atteso è che nelle prime fasi di inversione della curva epidemica, i decessi continuino a crescere.
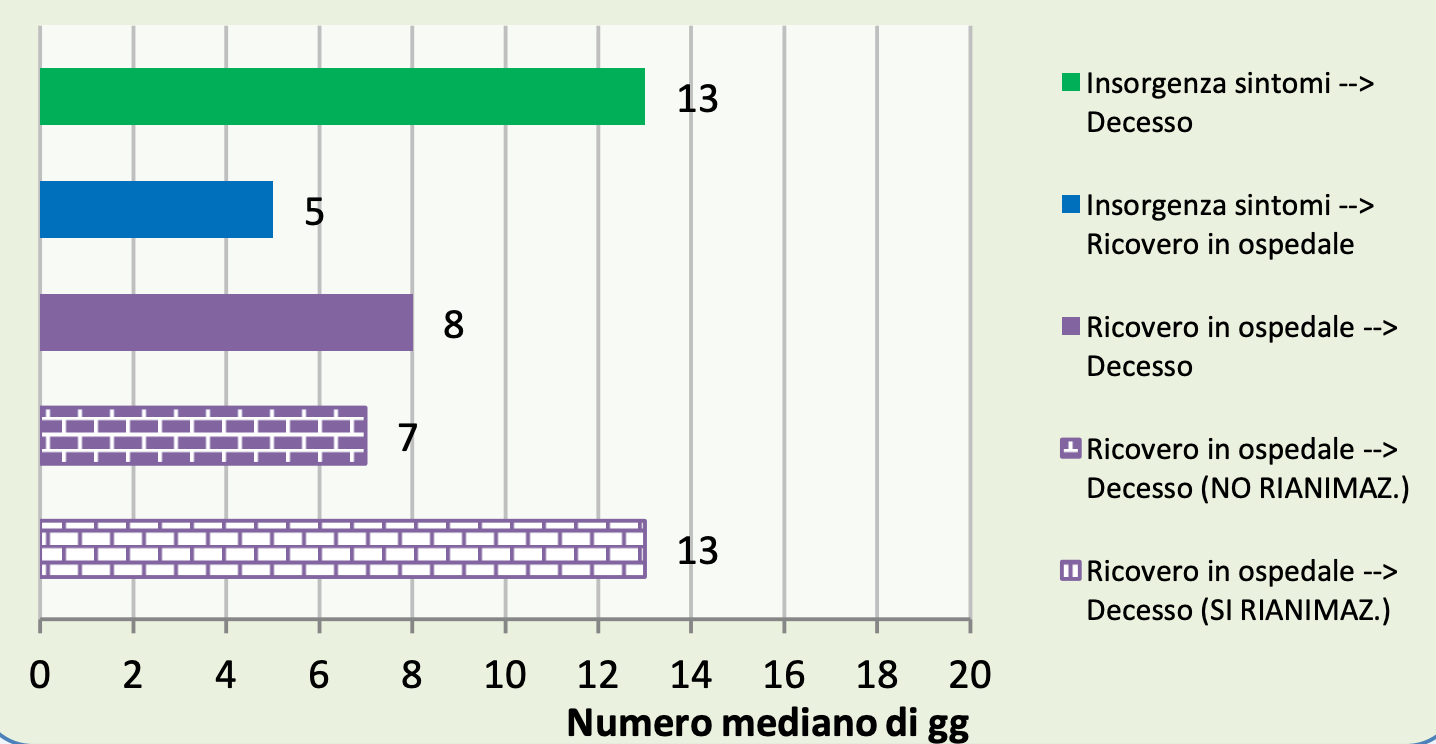
Figura 2
6. Il fenomeno di harvesting, ovvero l’esaurimento dei fragili
A partire dal 2021 si è cominciato a registrare un calo sia della mortalità generale, sia di quella specifica per Covid-19 (figura 1). Questa diminuzione può essere legata al miglioramento delle cure, all’introduzione della vaccinazione, alla maggior attenzione rivolta ai fragili e non da ultimo al cosiddetto harvesting (letteralmente “mietitura”, nel senso di esaurimento dei fragili). Tale fenomeno si realizza quando coorti di persone fragili muoiono in un breve lasso di tempo e successivamente restano in vita individui con minor probabilità di decesso, con il conseguente effetto di diminuzione della mortalità.
Questo fenomeno fu intenso e bene osservato dopo l’ondata di calore estiva del 2003, che provocò un eccesso di morti, seguito nei mesi autunnali da un calo evidente della mortalità.
7. Difficoltà di confronto tra mortalità per influenza e mortalità per Covid-19
La mortalità per influenza e la mortalità per Covid-19 sono state confrontate fin dall’inizio della pandemia tra loro per avvalorare le tesi più eterogenee. Molti fattori rendono difficile confrontare incidenza e mortalità di tali patologie apparentemente simili per eziologia, diffusione e organi colpiti. Entrambe sono oggetto di rilevazione, ma con metodi e accuratezza molto differenti. Nel caso dell’influenza, l’incidenza si calcola attraverso un campione di “medici sentinella”, nel caso del Covid-19 la refertazione dei casi positivi è invece capillare e diffusa su tutto il territorio nazionale. Parimenti, anche la rilevazione della mortalità attraverso le schede di decesso ISTAT risente di tali differenze diagnostiche. Attualmente lo stato di positività a SARS-CoV-2 è, nella maggior parte dei casi, noto al medico certificatore, mentre nel caso dell’influenza lo stato d’infezione non è quasi mai noto ed è quindi raramente riportato e fortemente sottostimato. Per questi motivi sono da evitare, o da fare con cautela, paragoni di mortalità tra queste due patologie.
8. Dalla certificazione alla codifica: le possibili distorsioni
Seppure l’analisi dei certificati di decesso sia da considerarsi il metodo gold-standard di rilevazione della mortalità per causa, è comunque opportuno evidenziare alcune possibili criticità di questa fonte. Per esempio, poiché la certificazione risente della soggettività del medico compilatore, la sensibilità nei confronti di una patologia può portare a una sua sovra-certificazione. Tale fattore è ipotizzabile anche per il Covid-19, considerando la complessità dell’attribuzione della causa del decesso, che spesso porta il medico a dover dirimere tra diverse concause. A questo può seguire una distorsione in corso di codifica delle cause descritte sul certificato. Il dato di decesso, infatti, è costituito dalla causa iniziale che ha scatenato il processo che ha condotto a morte e tale causa viene selezionata da operatori sanitari in base a criteri internazionali.
L’utilizzo di queste regole, seppur condivise su scala mondiale, in assenza di metodi di codifica automatica, talvolta può portare a un’inesatta selezione della causa di decesso inserita in banca dati. Questo tipo di distorsione può rendere fallaci soprattutto i confronti temporali o territoriali tra i dati.
9. Lasciare la strada vecchia per quella nuova?
I flussi utilizzati durante la pandemia per l’osservazione della mortalità da Covid-19 sono stati essenzialmente tre: le cancellazioni da fonti anagrafiche o similari per l’eccesso di mortalità generale, le notifiche di casi Covid-19 (con la registrazione del decesso o collegati coi dati anagrafici) e la mortalità per causa. Tali flussi sono differenti per modalità e tempestività e, nella comunicazione, non vanno confusi tra loro. In particolare, i primi, che forniscono i dati più tempestivi, presentano una maggiore frequenza di errori. Giunti a questa fase della pandemia, e in considerazione di quanto osservato, è quindi lecito domandarsi se non sia meglio, per osservare correttamente la mortalità, abbandonare la comunicazione rapida e quotidiana e privilegiarne una più lenta ma più accurata.
10. La sfida per il futuro
L’ultimo punto di questo decalogo rappresenta una sfida per il futuro. Ovvero un’esortazione a occuparsi non più solo dei morti per Covid-19, ma anche degli effetti indiretti della pandemia sulla mortalità. I decessi dovuti ad altre patologie, infatti, possono avere subito variazioni causate da ritardi nella diagnosi e nelle cure dovuti al temporaneo blocco delle attività sanitarie differibili, ma anche dalla riorganizzazione dei servizi sanitari e non da ultimo dall’impatto psicologico, sociale ed economico della pandemia.
Fonte: Scienza in Rete


